- シンクタンクならニッセイ基礎研究所 >
- ジェロントロジー(高齢社会総合研究) >
- 健康寿命 >
- 高齢期に必要な医療は?-多くの関係者が連携する生活支援が重要に
高齢期に必要な医療は?-多くの関係者が連携する生活支援が重要に

保険研究部 上席研究員・ヘルスケアリサーチセンター・ジェロントロジー推進室兼任 三原 岳
文字サイズ
- 小
- 中
- 大
Q1.高齢期になると、どんな医療が重要になりますか?
どんなに元気な人でも、どんなに健康寿命を延伸しようとしても、加齢に伴って心身に不具合が生じます。しかも、高齢者の多くは複数の病気・疾患を持っているため、若い人と異なる医療が必要になります。
具体的には、若い人の場合、多くのケースで医療に期待される役割は早期の社会復帰であり、病気の治癒や治療が重視されます。しかし、高齢者の場合、複数の疾患や病気を持っているケースが多く、病気の治療だけでなく、病気をコントロールしつつ生活できるような療養支援が重要になります。さらに、臓器・疾病別に分かれた医療だけでなく、患者の生活全般を支える医療が必要となります。
例えば、認知症の場合、療養生活が長期化する分、自宅を中心とした患者の生活を支えるため、医師などの医療関係者が状態の把握や療養指導、栄養・服薬の指導(さらに最終的には看取り)といった支援を提供することが重要になります。
こうした違いについては、一般的に「医学モデル」「生活モデル」と対比されます。両者の違いは図表1の通りであり、医学モデルは主に病院で提供されるのに対し、生活モデルは専ら自宅を対象としている様子を見て取れると思います。分かりやすく言えば、医学モデルでは患者が医療機関の定めたスケジュールに合わせて暮らすのに対し、生活モデルでは患者の生活実態に合わせて、医師などの専門職が医療を提供することが求められるわけです。
生活モデルの考え方は政府の政策にも反映されており、現在の制度改正の流れを定めた2013年8月の社会保障制度改革国民会議報告書では「治す医療」から「治し、支える医療」という言葉を使いつつ、医学モデルから生活モデルへのシフトチェンジをうたっていますし、2年に一度の診療報酬(医療サービスの対価として医療機関に支払われる報酬)の改定に際しては、在宅医療を充実させるための改定内容が必ず盛り込まれています。
Q2.確かに「在宅医療」という言葉を新聞などで目にする機会が増えましたが、一体どのようなものですか?
在宅医療は大別すると、(1)医師が月2回前後、患者の自宅を訪ねる訪問診療、(2)患者の具合が悪い時、医師が自宅を訪れる往診、(3)看護師による訪問看護、(4)歯科医師による訪問歯科診療、(5)薬剤師による訪問薬剤指導、(6)理学療法士などによる訪問リハビリテーション、(7)医師などの専門職が自宅で暮らす際の留意点などを患者に対して指導する居宅療養管理指導――などに分かれます。
このうち、最も伝統的なスタイルは往診、近年の制度改正で重視されているのは訪問診療です。いずれも医師が自宅を訪ねる点では同じですが、往診では具合が悪い時などに医師が自宅に訪ねる形態です。これに対し、訪問診療は計画的・継続的に診察を提供する形態で、病状が安定している時は隔週、医師が自宅を訪問することが多いようです。
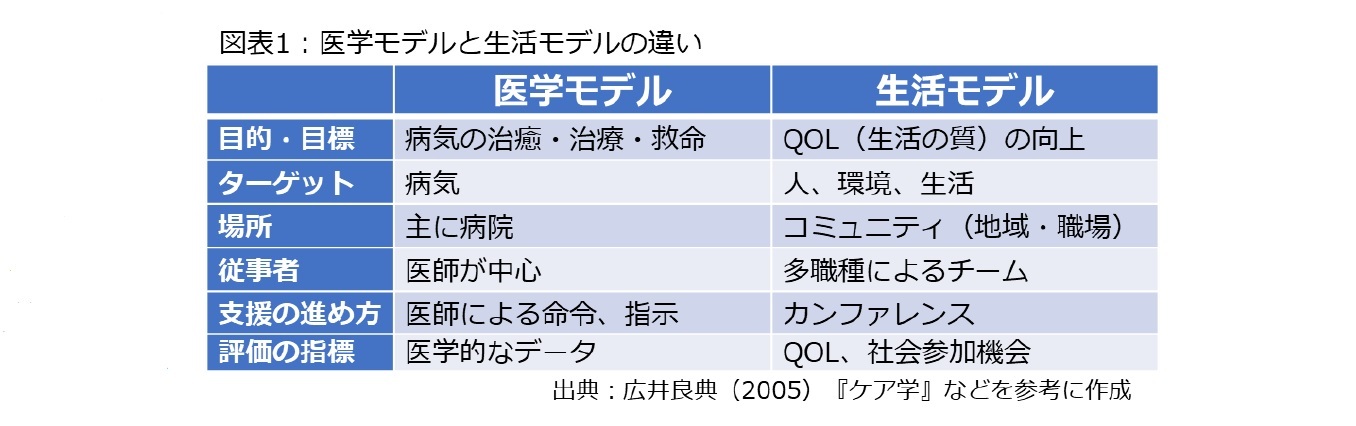
在宅医療の実情については、事例から考えた方が分かりやすいかもしれません。図表2は昨年度、筆者が調査研究事業のヒアリングを通じて把握、作成した事例です。
家の左側には制度サービス、右側には地域の繋がりや社会資源を落とし込んでおり、訪問診療の医師も含めて多くの関係者が支援に当たったり、生活を支えていたりしていた様子を見て取れると思います。
この中で医療は一つのパーツに過ぎず、医師や看護師も一人のプレイヤーにとどまります。その分、高齢者や家族を含めて多くの関係者との情報共有や連携が求められるわけです。つまり、在宅医療とは療養の場を病院から自宅に移すだけではなく、提供される医療そのものが変わることを意味します。
Q3.どれぐらい在宅医療は拡大していますか?
先に触れた通り、2年に1回の診療報酬改定など近年の制度改正では在宅医療の充実が意識されており、すそ野は少しずつ広がっています。例えば、厚生労働省が3年に1回実施する「患者調査」を見ると、図表3の通り、調査実施日に在宅医療を受けた患者数の推計は2017年時点で約18万人であり、1996年調査の約7万人と比べると、2倍以上に増えました。
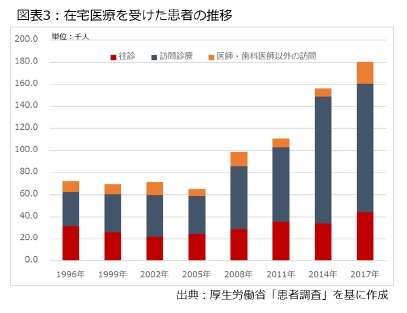 同じ調査では入院患者数が「入院」約131万人、「外来」患者が719万人と推計されているため、これらの規模と比べると、まだまだ小さいですが、訪問診療を中心に在宅医療サービスを利用する患者数が増えていることは間違いありません。
同じ調査では入院患者数が「入院」約131万人、「外来」患者が719万人と推計されているため、これらの規模と比べると、まだまだ小さいですが、訪問診療を中心に在宅医療サービスを利用する患者数が増えていることは間違いありません。さらに厚生労働省が毎年公表している「医療施設調査」を見ると、2017年9月時点で「医療保険等による在宅サービスを実施している」と答えた病院は総数の63.3%に当たる5,328施設、20床未満の一般診療所は総数の35.7%に相当する3万6,250施設に上ります。訪問看護など介護保険で実施されている在宅サービスについても、2,630施設の病院と1万576施設の一般診療所で提供されています。
このほか、介護保険制度の創設から約20年が経過する中、在宅医療の裾野が広がっています。例えば、厚生労働省が公表している「介護サービス施設・事業所調査」によると、介護保険法の適用を受けている訪問看護ステーションは2018年度で1万884カ所に上ります。制度スタート時は4,730カ所だったので、約20年で約2.3倍に増えた計算になります。
Q4.生活モデルが必要なのは在宅医療だけですか?
病院や診療所の外来、あるいは薬局での服薬指導でも生活モデルへのシフトチェンジが求められます。例えば、高齢者は複数の病気・疾患を持っていることが多く、それぞれに必ずかかる医療機関を持った場合、複数の医師の診断や治療を受けることになります。
しかし、どちらかと言うと、臓器・疾病別に分かれた専門医は病気の治療に力点を置くため、高齢者の生活全般から見ると、マイナスの医療が提供される可能性があります。例えば、飲み合わせが悪い薬が別々の医師から処方されると、高齢者の健康を害する恐れがあります。
このため、外来や服薬指導などでも生活モデルへのシフトチェンジが求められます。実際、薬局・薬剤師に関しては近年、「対物業務から対人業務へ」という方向性が政府から示されており、患者の在宅生活を支援する「かかりつけ薬剤師・薬局」、患者の健康増進を後押しする「健康サポート薬局」という仕組みが2016年度から制度化されています。健康サポート薬局の届出数が2020年6月現在で2,160件にとどまるなど、それほど現時点では広がっているとは言えませんが、患者としても全人的なケアを提供する専門医である「総合診療医」を選んだり、健康サポート薬局を探したりするなど、医療機関や薬局の選び方に気を付けるなどの工夫が必要になりそうです。
Q5.一般的に複数の病気を持つ高齢者は「健康」と言えないと思いますが、なぜ健康寿命のコーナーで高齢期の医療を取り上げているのですか?
確かに一般的に健康寿命とは「医療・介護が要らない状態」を指すため、在宅医療などが必要な高齢者は「健康」とは言えないかもしれません。
しかし、生活モデルの発想に立てば、複数の病気を持っていたとしても、適切な医療・介護による支援などがあれば、自らが望む在宅生活を送ることは決して不可能ではありません。本コーナーでは「健康寿命」を幅広く捉えており、訪問診療や介護サービスなどを有効に使ったり、生き甲斐に繋がる社会参加の機会を持ったりすることで、高齢になっても可能な限り自分が望む暮らしを送れるような環境整備が重要と考えています。
Q6.どうやったら在宅医療、あるいは生活モデルの医療を受けられますか?
近年の診療報酬改定では、訪問診療を提供する診療所である「在宅療養支援診療所」、在宅医療の拠点である「在宅医療支援病院」を中心に訪問診療の拡大に力点が置かれており、報酬の単価を高く設定したり、ボーナス(加算)を付けたりしています。このため、在宅療養支援診療所や在宅療養支援病院の所在地や名称、連絡先などを探し、相談するのは一案と思われます。末尾に挙げた在宅療養支援診療所連絡会のウエブサイトを見ると、届け出ている医療機関の名前や所在地、連絡先などが都道府県別で分かります。
介護保険サービスとして位置付けられている訪問看護や訪問リハビリテーション、居宅療養管理指導については、末尾に挙げた「介護サービス情報公表システム」を通じて、事業所の名称や地図情報などを把握できますが、介護保険サービスを受けるには、市町村の要介護認定を経る必要があり、中学校区単位で設置されている地域包括支援センターに相談することが第一歩になると思います(地域包括支援センターの大半は民間委託されており、自治体ごとに名称も違いますので、ご注意下さい)。
さらに、近年は在宅医療のパンフレットを独自に作る市町村が増えています。例えば、弊社が所在する東京都千代田区は在宅医療を提供する医療機関や介護事業所、薬局などの情報を載せた「千代田区在宅医療・介護資源マップ」を作成しています。こうしたパンフレットも、在宅医療に関する身近な資源を知る一助になると思います。
◇ 在宅療養支援診療所連絡会のウエブサイト
http://www.zaitakuiryo.or.jp/list/index.html
◇ 介護情報公表システムのウエブサイト
http://www.kaigokensaku.mhlw.go.jp/
※ その他ジェロントロジー関連のレポートはこちらからご確認下さい。
https://www.nli-research.co.jp/report_category/tag_category_id=15?site=nli
(2020年12月18日「ジェロントロジーレポート」)
このレポートの関連カテゴリ

03-3512-1798
- プロフィール
【職歴】
1995年4月~ 時事通信社
2011年4月~ 東京財団研究員
2017年10月~ ニッセイ基礎研究所
2023年7月から現職
【加入団体等】
・社会政策学会
・日本財政学会
・日本地方財政学会
・自治体学会
・日本ケアマネジメント学会
・関東学院大学法学部非常勤講師
【講演等】
・経団連、経済同友会、日本商工会議所、財政制度等審議会、日本医師会、連合など多数
・藤田医科大学を中心とする厚生労働省の市町村人材育成プログラムの講師(2020年度~)
【主な著書・寄稿など】
・『必携自治体職員ハンドブック』公職研(2021年5月、共著)
・『地域医療は再生するか』医薬経済社(2020年11月)
・『医薬経済』に『現場が望む社会保障制度』を連載中(毎月)
・「障害者政策の変容と差別解消法の意義」「合理的配慮の考え方と決定過程」日本聴覚障害学生高等教育支援ネットワーク編『トピック別 聴覚障害学生支援ガイド』(2017年3月、共著)
・「介護報酬複雑化の過程と問題点」『社会政策』(通巻第20号、2015年7月)ほか多数
三原 岳のレポート
| 日付 | タイトル | 執筆者 | 媒体 |
|---|---|---|---|
| 2025/10/28 | 地域医療連携推進法人の現状と今後を考える-「連携以上、統合未満」で協力する形態、その将来像は? | 三原 岳 | 保険・年金フォーカス |
| 2025/09/26 | 相次ぐ有料老人ホームの不適切な事案、その対策は?(下)-取り得る適正化策の選択肢と論点を探る | 三原 岳 | 研究員の眼 |
| 2025/08/27 | 相次ぐ有料老人ホームの不適切な事案、その対策は?(上)-医療的ニーズの高い人の支援が不十分な点など背景を探る | 三原 岳 | 研究員の眼 |
| 2025/07/29 | 介護保険改正の論点を考える-積み残された財源問題のほか、人材確保や有料老人ホームの見直しも論点に、参院選の影響は? | 三原 岳 | 基礎研レポート |
新着記事
-
2025年11月06日
世の中は人間よりも生成AIに寛大なのか? -
2025年11月06日
働く人の飲酒量とリスク認識:適正化に気づくのはどのような人か -
2025年11月06日
Meta、ByteDanceのDSA違反の可能性-欧州委員会による暫定的見解 -
2025年11月06日
財政赤字のリスクシナリオ -
2025年11月06日
老後の住宅資産の利活用について考える
お知らせ
-
2025年07月01日
News Release
-
2025年06月06日
News Release
-
2025年04月02日
News Release
【高齢期に必要な医療は?-多くの関係者が連携する生活支援が重要に】【シンクタンク】ニッセイ基礎研究所は、保険・年金・社会保障、経済・金融・不動産、暮らし・高齢社会、経営・ビジネスなどの各専門領域の研究員を抱え、様々な情報提供を行っています。
高齢期に必要な医療は?-多くの関係者が連携する生活支援が重要にのレポート Topへ









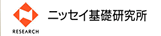






 各種レポート配信をメールでお知らせ。読み逃しを防ぎます!
各種レポート配信をメールでお知らせ。読み逃しを防ぎます!




